超高齢社会における死生観
死生観とは
死生観とは、文字通り「死」と「生」についての考え方のこと。死は誰にでもいつか必ず訪れるという前提で、どのように生きるかを考えることです。
死生観は信仰している宗教に影響されることが多いと言われます。しかし死後の世界は未知のため、死に対する考え方や価値観は人それぞれです。日本人は特定の宗教を信仰しない「無宗教」の人が多いので、宗教による影響は少ないと言われています。
死について考える時期やきっかけも人それぞれです。例えば家族や友人が亡くなったり、自分自身が大病や事故で生死をさまよう体験をしたりすると、死について考えるきっかけになるでしょう。
以前の日本では、死について語ることはタブー視され、公に考える機会がほとんどありませんでした。しかし、最近は「終活」がブームとなり、自分の死に対する準備を始める人も増えてきました。
死生観は時代によって変わるものです。死について考えることを前向きに捉え、「今をいかに生きるか」に目を向けることは人生の最期を豊かなものにするきっかけになるはずです。
最期のときの迎え方を考える
世界トップレベルの長寿国として知られる日本。2014年時点での平均寿命は男性で80.50歳、女性で86.88歳となっており、2060年には日本人女性の平均寿命は90歳を超えると予想されています。

平均寿命が伸びている中で、私たちは高齢者として生きる時間がかつてより長くなっています。そして人間は、いつか最期のときを迎えます。
そうしたときに困ったり後悔したりすることがないよう、ここでは老いと死について、そして死生観について考えてみましょう。
老い方と死生観は人によって異なる
自分自身の人生ですから、どのように老い、どこで最期を迎えるかに関しては、人それぞれ考え方が違うのが当たり前です。
とはいえ、やはり住み慣れた場所や、介護・医療ケアが安心して受けられる場所で介護生活を送り、最期のときを迎えたいと考える人が多いのではないでしょうか?
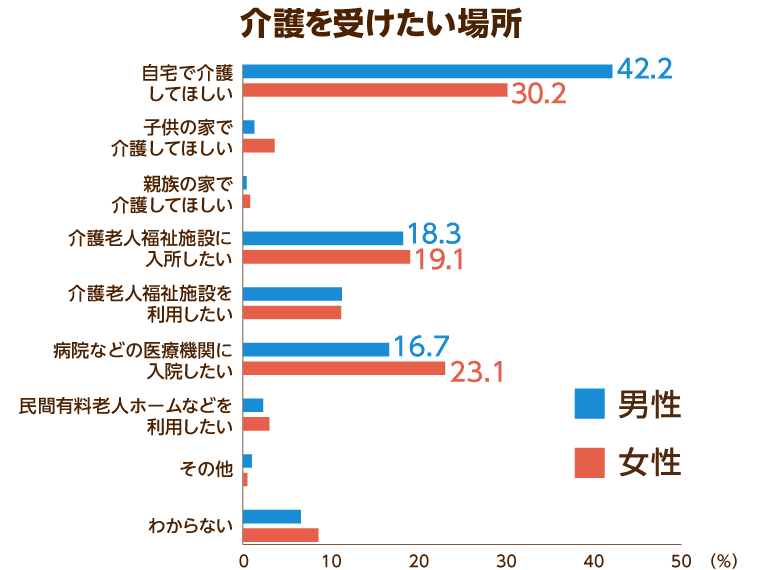
内閣府が発表している「高齢化の状況及び高齢社会対策の実施状況」では、60歳以上の男女のうち「介護を受けたい場所」を「自宅」と回答している人が男性で42.2%、女性では30.2%。「介護老人福祉施設に入所したい」と回答しているのが男性で18.3%、女性で19.1%となっています。
また「病院などの医療機関へ入院したい」と回答した人の割合は男性で16.7%であるのに対し、女性は23.1%となっています。女性は男性よりも病院や医療機関での介護生活を望む傾向が高くなっている傾向が窺えます。
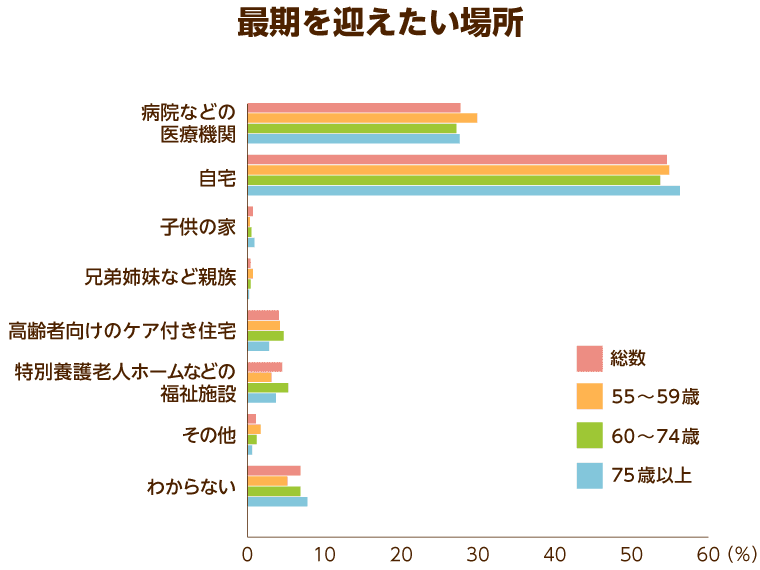
さらに、同調査では「どこで最期を迎えたいか」という問いに対して半数以上が「自宅」を望み、5人に1人以上が「病院などの医療施設」を望んでいることも明らかになっています。
死ぬ前にやりたいことを考えてみる
人生の最後を考えるにあたっては、「やり残したこと」「やっておきたいこと」についても思いをめぐらせてみましょう。
しかし、今の生活に満足している方ならすぐに「あれがやりたい」とは思いつかないかもしれませんね。そんなときは、これまでの人生を振り返り、自分の記憶と向き合ってみましょう。
「自分史」のようなものを書いてみるのもいいかもしれません。これまでのことを振り返ってみると、忘れていた思いがよみがえったり、新しい発見があったりするもの。
そうすると、「学生時代の友人と会いたい」「新婚旅行の場所にもう一度行きたい」など、やりたいことが思い浮かんでくるはずです。思い浮かんだやりたいことをリスト化し、すぐに実現できるものから実行していけば、後悔が少ない最期を迎えられるでしょう。
今からできる老いへの準備とは

老いのステージを介護老人福祉施設や医療機関などで迎えたいと考えるときに、問題になってくるのが、「身元引受人」の問題。
少子化に伴い身寄りのない高齢者が増えてくる中で、多くの介護施設や医療機関では、入所・入院の際に身元引受人を立てることが必要となってきます。
これは、いざ病状が悪化したとき、息を引き取ってしまったときに遺体の引き取りや葬儀の手配などを行うためではあります。しかし子どもがいても先立たれてしまった方、身寄りがない方にとっては、近くに身元引受人をお願いできる人がいないという方も少なくなく、最近ではこうした身元引受人を民間団体が引き受けるサポートサービスも徐々に広がりつつあります。
最期のときをより良いものにするための“終活”
人間は皆、必死で生きています。毎日、生きるために忙しくて、死のことなど考える余裕がないという方も多いかもしれません。
とはいえ、考えても考えなくても死は誰にでも訪れる、人生の最後の大きな出来事です。そしてこれがいつ発生するかは、自分にも他人にもわかりません。
いざ最期を迎えるときが来たら、家族や大切な人たちに「自分の遺志を伝えたい」「苦労をかけたくない」と考える人も多いのではないでしょうか。
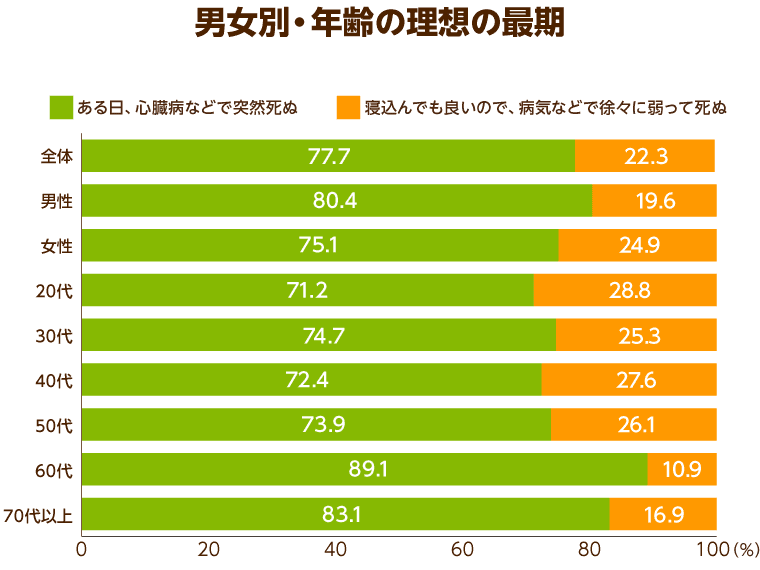
「日本ホスピス・緩和ケア研究振興財団」が2012年に全国1,000名の男女を対象に行った「ホスピス・緩和ケアに関する意識調査」というものがあります。「理想の死に方」を「ある日、心臓病などで突然死ぬ」、もしくは「病気などで徐々に弱って死ぬ」のどちらかを選択してもらったところ、全体で約7割の人が「ある日、心臓病などで突然死ぬ」ことを望んでいました。さらに、その傾向は年齢が高ければ高いほど強いことがわかっています。
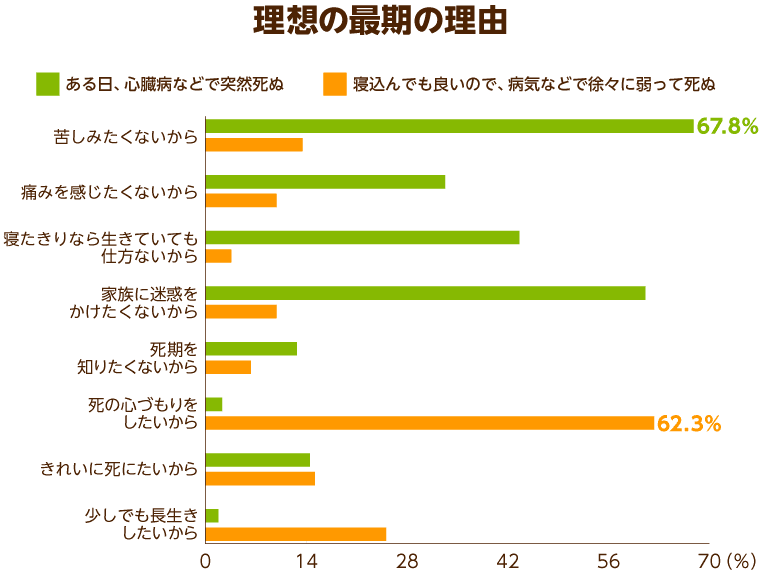
また、同調査では多くの人が理想の死に方として「ある日、心臓病などで突然死ぬ」という「ぽっくり願望」を持っていました。この理由としては、「家族に迷惑をかけたくないから」というものが大多数を占めています。一方で、「病気などで徐々に弱って死ぬ」ことを理想と考える人は、その理由として「死の心づもりをしたいから」と挙げています。
また普段、子が親と離れて暮らしていれば、故人がどんな交友関係を築いていたのかがわからず、亡くなったことを誰に知らせればいいのか困ってしまうことが起こりえます。
また、生命保険をかけていても遺族がそのことを知らずに請求できず、未払いとなってしまうケースも多く、せっかく毎月少しずつ積み立ててきた備えが無駄になってしまうということも珍しくはありません。
いざ死に直面したときや、認知症や病気などにより自立できなくなったとき、自分の代わりにさまざまな手続きをやってもらう誰かはどうしても必要です。人間は、1人では死を迎えることができないからこそ、普段から少しずつ考えておくべき大切な課題なのではないでしょうか。
老いについてどう捉えるか

老いに直面して死を意識しはじめると、若かった頃との違いに嫌気がさすこともあるかもしれません。しかし、老いや死は誰にでも平等に起こる現象です。
平均寿命が伸び、「老い」の時間がかつてよりも長くなっている今、楽しんで老いを過ごせる人生を考えることが大切になってくるのではないでしょうか。
また、いざ死に直面したとき、大切な家族や周囲の人が困らないように、そして後悔しないように、元気でいるうちに少しずつ準備を進めておくことが、悔いのない人生の最期を迎えるために必要不可欠と言えるでしょう。
終末期をどこで過ごすか
人生の終末期をどこで過ごすのかということは、どのように終末期を過ごしたいかということに直結する事柄です。厚生労働省が発表する「人口動態統計年報(2014年)」によると、1950年代には自宅で最期を迎える方が多かったのに対し、昨今の日本においては病院で亡くなる方が大半となっています。
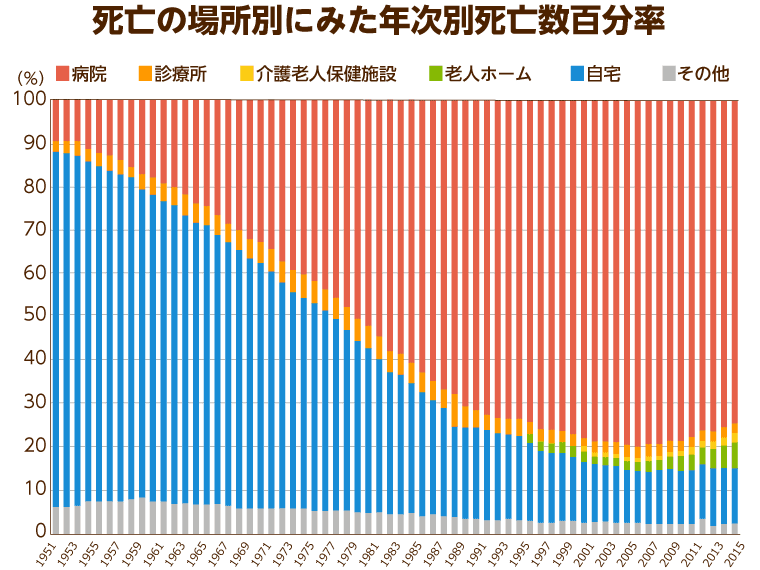
また、割合は低いものの、老人ホームで最期を迎える方も年々増加傾向にあり、終末期に対応する介護・医療のあり方が問われる時代となっているのは確かです。
また、厚生労働省が実施している「人生の最終段階における医療に関する意識調査(2012年度)」では、末期がんや心臓病、認知症などの状況別に「人生の最終段階を過ごしたい場所」という質問を実施。その結果、「認知症で介護が必要な場合」は「介護施設」を望む人が59.2%と多数を占めています。
それに対して、「末期がんで食事や呼吸が不自由であるが意識や判断力は健康なときと同等の場合」に関しては、「医療機関」で過ごしたいという方が47.3%、次いで「自宅」で過ごしたいという方が37.4%となっています。
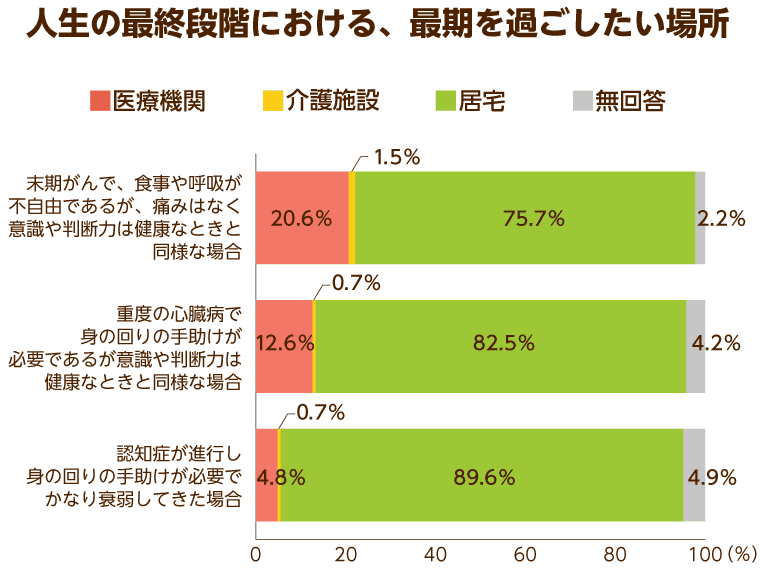
終末期の自分の状況によって、どんな場所で過ごしたいのかは大きく異なってくることがこのデータからも読み取れます。
終末期の病院や介護施設との連携について

終末期のあり方と、それに対する高齢者自身の考えが多様化する中で、自宅や介護施設で終末期を迎えるケースが近年増加傾向にあります。しかし、本人が自宅で最期を迎えることを望んでいたとしても、介護者が不在、あるいは老老介護の世帯では難しいのが実情。これは、たとえ訪問診療や訪問介護という制度を利用したとしても同様です。
高齢化に伴い、医療機関だけではなく介護施設でも終末期を過ごす高齢者が増えている中で、2009年度の介護報酬が改定になりました。これによって特別養護老人ホームや老人保健施設に加えてグループホームでも「看取り介護加算」が認められ、介護施設側も緩和に取り組む時代となっています。
高齢者医療は「治す」から「支える」へ
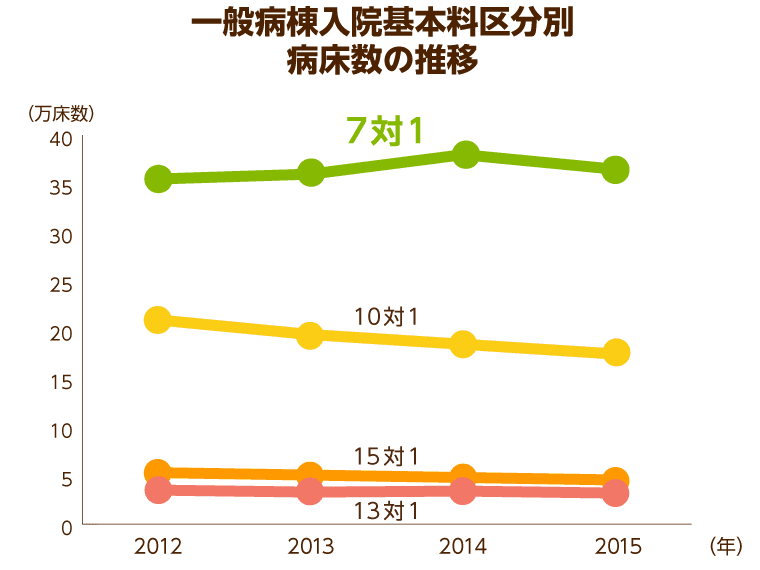
急性期医療を行うことで、患者を治し、救うための病床として国が2006年に「7対1病床」を導入。「7対1病床」とは、7人の患者に対して1人の看護師が配置されている病床のことです。
質の高い医療を提供できる体制であるうえに、医療費がかかるため診療報酬も最も高いことから、医療機関側も経営のために病床数を増加させてきました。
2012年度には36万床と厚労省の予想を遥かに上回り、一般病床で最もボリュームが多くなってしまった「7対1病床」。本来急性期医療のために設けられた病床であるにもかかわらず、高齢者の増加に伴い「7対1病床」を利用する慢性期患者や長期入院患者数も多く、療養病床や介護施設等に入院・入所できない高齢者の受け皿となっていました。
診療報酬も高く、本来の急性期医療へのニーズを満たすという設置目的とはかけ離れた現状になってしまっている「7対1病床」の数の増加は、医療費の増大にも直結することから、国では2014年の診療報酬改定で「7対1病床」の算定要件を厳格化しました。自宅や介護施設、リハビリ病棟などへ復帰する在宅復帰率を要件に加えることで「7対1病床」を減らす方針に転じています。
国としては、2025年までに「7対1病床」を現状の約36万床から半分の18万床に減らすことを目標としており、反対に長期間医療ケアが必要な高齢者に必要な慢性期医療の充実を図ることで、「治す」医療から「支える」医療への方針転換を図っていると言えます。
地域包括ケアのもと介護・医療の連携がより必要に

多くの高齢者が病院で最期のときを迎えている一方で、医療費の増大に伴い、国は在宅での療養生活ができる環境の整備に力を入れはじめています。
しかし国は医療費を抑制するために在宅医療を推進しているとも言え、充分な議論がなされないまま住まいや医療、介護を地域で賄う「地域包括ケア」という錦の御旗のもと、国の主導で介護と医療の人生の最終段階における連携を強化することが求められています。
望む終末期を過ごせるように医療方針を決めよう
日頃から自分自身の終末期をどこで過ごすのか、どんなケアを行うのかについての話し合いを、家族や医師、介護スタッフと話し合いをしておくことは、自分の望む終末期を過ごすために大切なことです。
「人生の最終段階における医療に関する意識調査(2017年度)」では、人生の最終段階における医療ケアの方針をどうするか、家族と話し合ったことがある人は、医療・介護関係者以外では4割と半数にも満たない結果となっていることがわかっています。
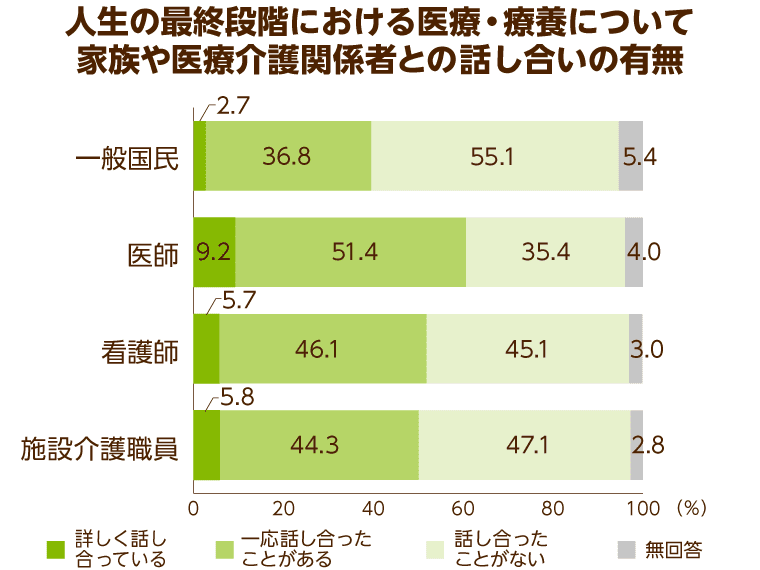
一方で、死期が迫り自分で意思表示ができなくなった場合の治療方針をあらかじめ記しておく“リビングウィル”の作成に関しては3分の2の人が賛成という意向を示しています。
どこで終末期を迎えるかということと同時に、どう迎えるのか、日頃から家族やかかりつけ医やケアマネージャーと話し合っておくことは大切なことではないでしょうか。
在宅や介護施設で最期を迎えるためには

入院していた病院から自宅や介護施設に戻る際に、ケアをする家族や介護スタッフが心がけなければいけないのが、治療への挫折感を払拭し、死への恐怖感をやわらげ、より良い最期を迎えるための前向きな気持ちを引き出すケアです。
24時間365日診療を行ってもらえる場所の事前確認や、訪問看護、訪問介護サービスがいつでも利用できるようにかかわりを持っておくことも大切です。
また、家族は看護師や介護スタッフと同様に終末期ケアを行うための大切なチームメンバーであり、心のケアが必要な存在であることも忘れてはいけません。
ひとりでも多くの方が自分自身の望む終末期を過ごすことができるよう、社会全体での体制づくりが必要になっています。また、個々人でも看取りまで行ってもらえる、信頼できるかかりつけ医を見つけておいたり、家族や医師と、いざというときのことをきちんと話し合っておいたりすることなども同様です。終末期を迎えるための準備を少しずつ進めることが老い支度の作法として大切な時代になってきています。
安楽死について
人間は、“どう生きるか”を選択できても“どう死ぬか”を選ぶことはできません。
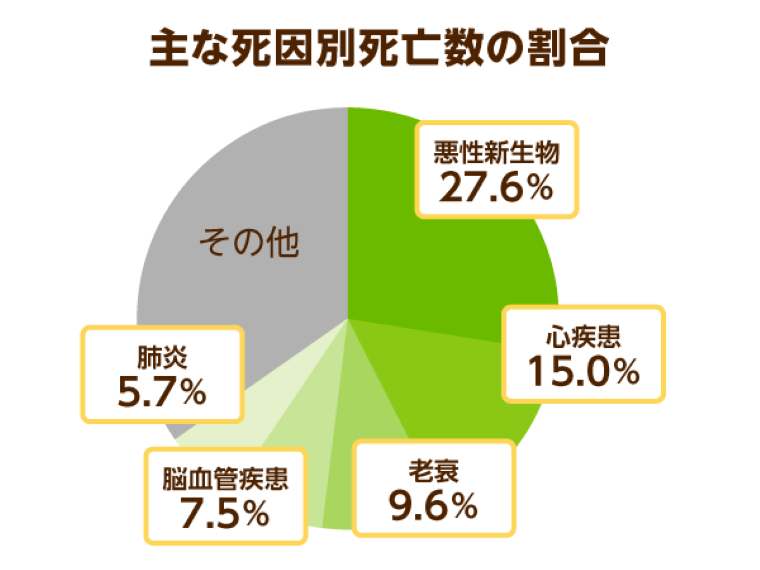
下記の図にある日本における死因別死亡数を見てみるとわかる通り、病気が原因で亡くなる方は全体の65.6%です。
安らかに、老衰によって大往生したいと思っても、なかなかそうはいかないという現状はご存知の通りです。
高齢化が進み、今や年間出生数が年間死亡者数を下回る「少産・多死」社会に突入しました。
この傾向はさらに今後も進み、2030年には年間死亡者数が161万人にものぼると予想されています。
2010年時点で102万人だった年間死亡者数がわずか20年で59万人も増加する現代日本において、どこで最期を迎えるか、どんな医療ケアを受けるのかという問題は、これまで以上に切実な問題となってきます。
そもそも、「尊厳死」と「安楽死」は考え方が違い、尊厳死は延命治療をしない、もしくは植物状態となったときに延命処置を中止し、自然死を迎えることを指す言葉です。
一方、安楽死とは、治療が困難な耐え難い苦痛があり、死期が迫っている患者に対して、医師あるいは患者本人が、医師の処方した薬物などを用いて、死期を積極的に早めることを指します。
尊厳死も安楽死も、治る見込みのない末期の患者本人の意思を尊重するという点では同じですが、日本では安楽死は認められておらず、自殺幇助もしくは殺人として犯罪となります。
治る見込みがなく死期が近いときに、こうした延命処置を受けずに尊厳死というかたちで私たち自身がどう死ぬかを選び、医師や家族にそれを尊重してもらうことは基本的人権です。しかし安楽死については、認めるか否かは、国によって、文化や宗教的背景が異なり、世界的にもさまざまな議論が行われています。
安楽死は日本では認められていない

世界で積極的安楽死を認めている国や地域には、スイス、アメリカのオレゴン州やワシントン州、オランダ、ベルギー、ルクセンブルクがあります。
世界で最も早い1942年から安楽死を認めているスイスには、2008年から2012年の間だけでも30ヵ国以上から611人の重症患者の方たちが安楽死を遂げるために入国したと言われています。
2000年以降、スイス以外でもオランダやベルギー、アメリカのいくつかの州で安楽死が合法化されており、世界的にも徐々に安楽死が認められつつあります。
その一方で、老老介護が立ち行かなくなった、障がいを持って生きることがつらい・・・などといった理由で安楽死を選択してしまう人もいます。これが福祉の貧困によるものといえ、尊厳死、安楽死とも十分な緩和ケアや福祉体制による人間の尊厳が保たれていることがその要件となります。
日本では理由を問わず、安楽死は認められていないのが現状です。
出典:「Suicide tourism: a pilot study on the Swiss phenomenon,Journal of Medical Ethics,Aug.20」(Saskia Gauthier, Julian Mausbach, Thomas Reisch, Christine Bartsch)
尊厳死について

通常、人生の終末期医療において、本人の希望のもとに過度な延命治療を行わず、自然に死を向かえる尊厳死。病気が治る見込みがないという点と、本人の意思であるという点は安楽死と共通ですが、自然死なのか故意の死なのかというところが大きく違います。
尊厳死に関する法律は今のところ定められていませんが、過剰な延命治療を行わず、自然死を迎えることは医療の主流となってきています。
そうした判断は、本人や家族の希望を踏まえて、医師が本人にとっての最善を医療チームと話し合って決めることが推奨されています。
積極的に死をサポートする安楽死が国内では認められていない一方で、高齢者が日本人の4人に1人を占める超高齢社会の日本において、高齢者ほど医療費がかかり、医療費が国の予算を圧迫している現状も無視できません。
また、老老介護や介護離職の問題のように、寝たきりの親の介護のために生活に困っている人のサポートも大きな課題です。
延命治療における国の財政負担

高齢化が進展すればするほど、終末期医療は国の財政を圧迫しています。
延命治療を行えば行うほど、その方にかかる終末期医療費は多くなり、そのほとんどを国が負担することになっています。
過度な延命治療は本人への負担が大きく、国の財政も圧迫していることを考えると、尊厳死に関してもしっかり法制化を進めるべきとの意見もあります。
いずれにせよ、“死”というのはとてもデリケートな議論であるとともに、その人らしさを尊重し、その人の意志に反した判断をすることはできません。
「延命治療をしても生きたい」と願う方もいれば「苦しまずに人生を終わりにしたい」と願う人もいます。このように正解がない議論だからこそ、お金の問題だけを取り上げることなく、延命治療の具体的な説明や、倫理観などを慎重に議論し、一人ひとりがより良く生きることができる社会となるような選択をしていきたいものです。
看取り介護・終末期医療とは
穏やかな死を目指し、QOLの向上を目指す

多くの方が、がんを代表とする大病にかかり、最終的には死を迎えるケースが大半となっている現代。
一般的に老衰と呼ばれる状態で、自然に死を迎えられれば理想的ですが、残念ながら人間の寿命がこれだけ延びていると、「病気をせずに亡くなる」というのは希少なケースになってきました。
治療が可能な場合は、もちろん治療を行うというのが今の日本の考え方です。
しかし、病気が治る見込みがない場合、病気を治すため・延命のための治療を行わず、クオリティ・オブ・ライフ(=QOL)の向上を目指した治療を行い、穏やかな死を迎えられるように努める緩和医療が行われます。
この時期を「人生の最終段階(終末期)」と言い、ここで行われる医療を「終末期医療」、介護を「看取り介護」と言います。
死が目前に迫る患者に対する介護のあり方、余命を宣告された患者の生き方、家族や介護者の患者への接し方をしっかりと考えることは、本人だけではなく家族や介護関係者にとって重要なことになってきています。
「人生の最終段階における医療の決定プロセスに関するガイドライン」とは
人生の最終段階における医療とケアについては、患者が医師などから適切な情報提供と説明を受け、その内容に基づいて患者側と医療従事者側が話し合いを重ね、患者本人の決定を基本として進めていくことが原則です。
もし、意識がないなどの理由で患者本人の意思が確認できないときは、家族が患者の意思を推定できるかどうかが重要になります。家族が患者の意思を推定できるなら、患者の意思を尊重した治療方針をとることが基本です。一方、患者の意思を推定できないときは、患者にとって最善の治療方針を、家族や関係者と医療・ケアチームで判断していくことになります。
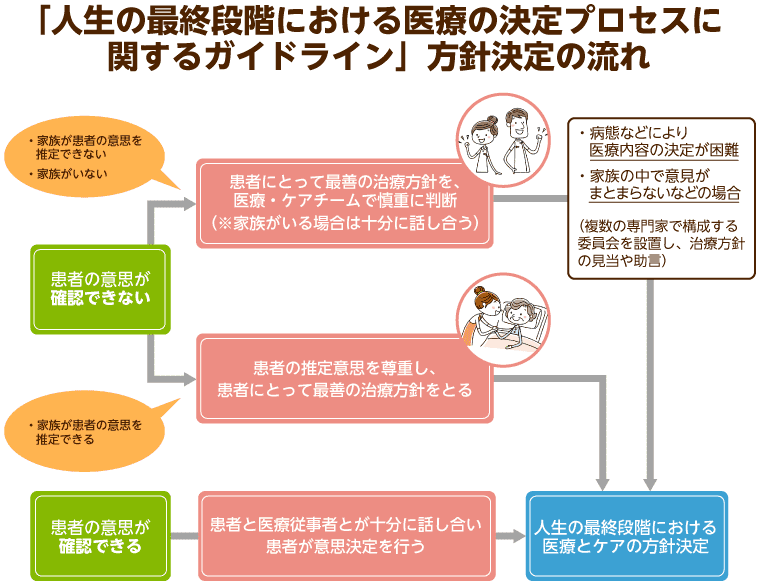
ただ、患者の意思がわからず、さらに採用すべき医療内容の決定が難しいというケースも少なくありません。また、治療方針をめぐって、家族の中で意見がまとまらないという状況も起こり得ます。その際は、医療機関側が複数の専門家で構成される委員会を設置し、治療方針の検討や助言を行うことが推奨されていますが、実際にこうした委員会を設置するのは困難です。
そのため、関係者で繰り返し話し合いを行い、チームで決めることが推奨されています。
出典:「人生の最終段階における医療の決定プロセスに関するガイドライン」(厚生労働省)
緩和ケアとは
緩和ケアの定義
それではまず、緩和ケアの定義についてみていきましょう。
WHO(世界保健機関)による定義
「生命を脅かす疾患による問題に直面している患者とその家族に対して、痛みやその他の身体的問題、心理社会的問題、スピリチュアルな問題を早期に発見し、的確なアセスメントと対処を行うことによって、 苦しみを予防し、和らげることで、QOLを改善するアプローチである」
少し難しいので、日本緩和医療学会のHPで定義されている「緩和ケア」についてみてみましょう。
こちらでは、以下のようなケアであると紹介されています。
- 痛みをはじめ、その他の苦痛を感じる症状を緩和する
- 命を重んじて、自然な過程の中で死を迎えることを尊重する
- 死を早めることはもちろんのこと、いたずらに遅らせるようなこともしない
- 最期のときが訪れるまで、自分らしく生活できるように患者さんを支える
- 患者さんが治療を受けているときだけでなく、亡くなった後も、患者さんのご家族の方を支える
- 患者さんとご家族に、カウンセリングを含む多様なケアをチームで実施する
- 患者さんの生活の質(QOL:クオリティオブライフ)を高め、意欲を持って生きられるように支える
- 放射線療法、外科手術、化学療法などと並行して、がん治療の初期段階から行う
今後は「早期からの緩和ケア」
これまでは、手術、抗がん剤、放射線治療などの治療を一通り終え、回復が見込めなくなった患者に対して行われるのが緩和ケアであると考えられていました。いわば、がん治療と緩和ケアの間には、明確な境界線があったわけです。
しかしWHOは1990年、緩和ケアはがん治療と並行して行われるべきものであると再定義し、がんのすべての経過段階に関わるケアとして位置づけ直しました。新たな緩和ケアの理念のもとでは、治療を始めたばかりの段階でも、痛みなどの症状があればその緩和のために鎮痛剤の処方が行われていました。さらに病名の告知を受けて落ち込んだときは、心理的なサポートが積極的に行われます。
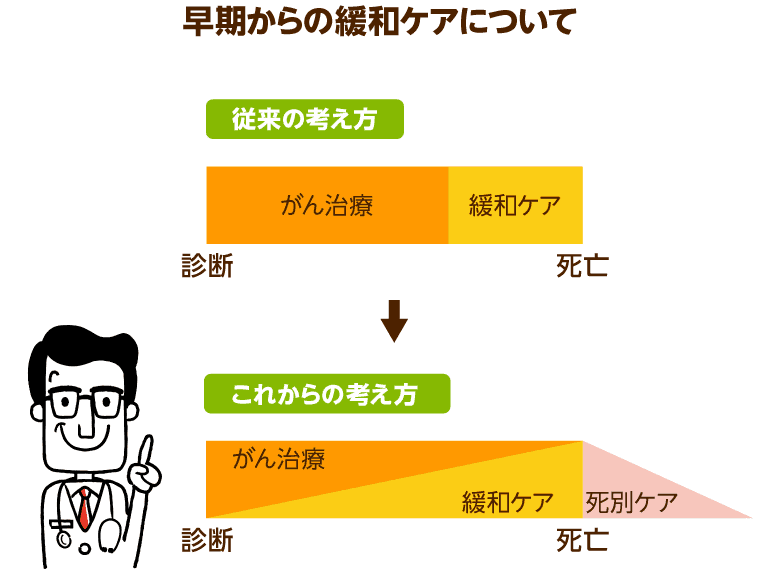
また、治療中は放射線治療や抗がん剤による副作用の予防や対応が必要になりますが、そのためのケアも緩和ケアとなるのです。そして本人が亡くなった後は、残された遺族の感情へのケアも緩和ケアの一環として行われます。死後を含む、がん治療のあらゆる段階における「苦痛」を和らげることが「緩和ケア」の目的です。
緩和ケアは、日本ではがん治療の際に語られてきましたが、国際的には幅広い疾患の際に用いられ、日本でも徐々にそのように広まって来ています。
緩和ケアは「がんと共生できるようにするケア」

緩和ケアを受けることにより、以下のようなメリットがあります。
- がんの治療中に生じる痛みや吐き気、倦怠感などの苦痛を伴う症状が緩和され、がん治療に前向きに取り組む意欲が湧く
- 患者さんとそのご家族が感じている不安、心のつらさが和らぐ
- がんの診断を受けたことで起こる社会的な差別(就職時の差別や、職場から解雇されるなど)に対して、緩和ケアチームのスタッフが一緒に考えてくれる
いわば緩和ケアは、がんと共生できるようにするケアとも言えます。
どんなケアを受けられるの?
緩和ケアではさまざまな医療、ケアが行われます。
- 痛みなどのつらい症状を抑え、取り除くためのケア。痛みはもちろん、精神的な苦痛など、患者を苦しめる痛み以外の症状にも対応してくれる
- 日常生活を快適にするためのケア。たとえば、食事を楽しんだり、夜にしっかり睡眠できたり、寝返り・体位変換、体を清潔に保ったり、患者の生活環境を心地良いものにしたりするためのケアなどがある
- 患者との心の触れ合いを重視し、気持ちを前向きにするケア
- ご家族に対するケア
- 患者本人とご家族の要望があれば、自宅でも緩和ケアを受けられるよう支援する
- 患者に自分の病気についての理解を深めてもらい、治療方法の選択をサポートする
緩和ケアで痛みは取り除けるのか
緩和ケアによって痛みを取り除くことはできるのか、皆さんの気になると思います。もし取り除けるのであれば、多くの患者さんや家族は大きな安心感を得ることでできるはずです。
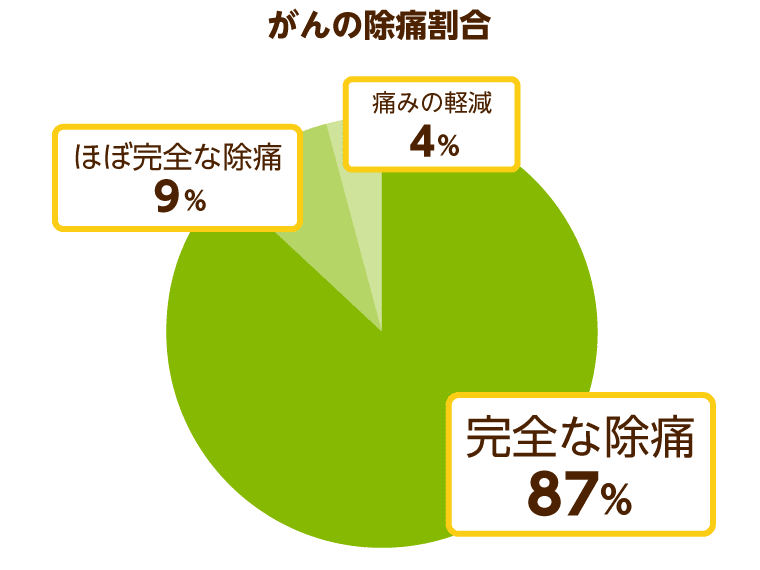
以上のグラフより、がん患者さんが直面する痛みの約9割は治療によって取り除くことができることがわかります。がん治療のみを対象としたデータではありますが、多くの方が緩和ケアの効果に信頼を持てる数値なのではないでしょうか。
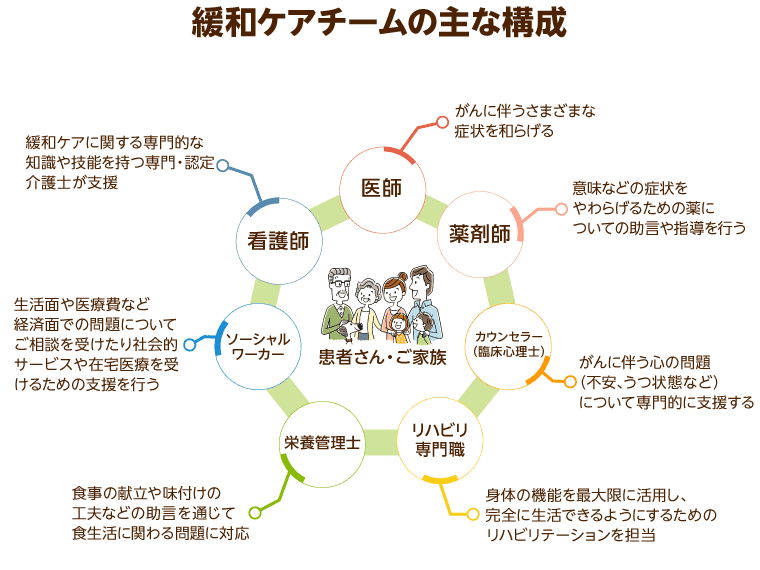
緩和ケアチームとは
緩和ケアのあり方は病院によって異なりますが、がん診療にかかわる医師と看護師、薬剤師や栄養士、看護師などが「チーム」を形成し、患者とその家族をサポートしていくという点では共通しています。
緩和ケアについて考えることに、早い遅いは関係ありません。緩和ケアのことを考えたくないと思ったときは、無理に考える必要はありません。人間は、気力や体力が減ってしまうと、冷静に考えることができなくなります。そんなときは慌てずに、体の中にエネルギーを蓄積する時間を確保しましょう。
また、困ったことがあれば1人で抱え込まず、周囲のご家族や医療スタッフに相談してください。緩和ケアに携わるスタッフは、患者が直面する不安や悩みに対して、一緒に解決策を考え、納得できる選択ができるよう手助けしていきます。
(がん)治療を受けている病院、緩和ケア病棟、あるいは在宅医療など、どこでも受けられるのが緩和ケアの特徴のひとつです。
緩和ケア病棟を持つ施設は全国に382施設、緩和ケアの専門チームが常駐する「がん診療連携拠点病院」は全国に434施設あり、もし緩和ケアが必要になったら、まず最寄りの緩和ケアチームのスタッフに相談すると良いでしょう。
そのほか、自治体の相談窓口やがん相談支援センターでも緩和ケアに関する相談ができます。
緩和ケアを受けられる場所
では緩和ケアはどこで受けられるのでしょうか。
治療を受けている病院
緩和ケアを受けられる場所の一つが、治療中の病院です。がん治療を受けている施設で、治療医によるケア、緩和ケアチームによるケアを一緒に受けていくことができます。
緩和ケア病棟がある
緩和ケア病棟は、治療中の病院と同じく、病状が急変したときでも迅速な医療ケアを受けられるのが特徴です。また、要介護状態となった高齢者の方が、普段介護をしている家族の休養中などに、デイケアあるいはショートステイを利用する形でも利用できます。
住み慣れた自宅
訪問医による往診や訪問看護サービスを利用しながら、自宅で緩和ケアを受けることもできます。訪問看護では、必要な医療ケアに加えて、排泄ケアや入浴介助、床ずれへの対処など、在宅での療養生活を支えるサービスも受けられるので便利です。
ターミナルケアは「緩和ケア」の一部
ターミナルケアとは

ターミナルケアとは、病気や老衰などで余命わずかとなった終末期の方に対し、残された時間の充実度を上げるために行われるケアのことです。延命を目的とすることなく、病気などにより生じている身体的、精神的、社会的な苦痛、スピリチュアルペインといった、全人的な苦痛を緩和するケアが行われます。
これにより、ケアを受ける方の残りの時間が自分らしく穏やかに過ごし、穏やかに最期を迎えられるようにするということを目的としています。また、ケアの対象には家族も含めます。しばしば緩和ケアと混同されますが、終末期の方に行われる緩和ケアの一部がターミナルケアである、というのが正しい認識です。
勘違いされやすい言葉を理解しよう
ここで、混合しやすい言葉をおさらいしておきましょう。
| 緩和ケア | ターミナルケア (終末期ケア) |
ホスピスケア | エンド・オブ・ ライフ・ケア |
|
|---|---|---|---|---|
| 概要 | 病気の進行度にかかわらず、苦痛を和らげることに焦点を当てた看護・介護 | 無駄な延命治療を中止し、人間らしい最期を迎えられること支える看護・介護 | 余命が限られた患者に、残された日々を人間としての尊厳を持ちながら、かつ心身の不安から解放され過ごせるようにするためのケア | 人生を完成させる時期をより良く生きるための支えるケア |
| 対象となる 疾患 |
がんを中心に普及(海外ではがん以外でも適用されることがある) | 疾患によらない | がんを中心に普及(海外ではがん以外でも適用されることがある) | 疾患によらない |
| 対象となる 年齢層 |
年齢によらない | 高齢者が対象になることが多い | 年齢によらない | 高齢者が対象になることが多い |
| 病気の進行 度合い |
治療中~終末期まで | 回復が望めない時期~終末期 | 回復が望めない時期~終末期 | 病気だけでなく単に高齢などでも「人生を完成させる時期」と自覚した時期から開始される |
アドバンス・ケア・プランニングとは
万が一のときに備えて、自分の望みや大切にしていること、どのような医療やケアを希望しているかについて自分自身で考え、家族など信頼する人たちと話し合うことを「アドバンス・ケア・プランニング(これからの治療・ケアに関する話し合い)」といいます。
こうした話し合いは、自分の身に「もしものこと」が起こり、自分の信頼する人が自分の代わりに治療やケアについて困難な決断をする場合、重要な助けとなります。
「自分にはそんな話し合いは必要ない」と思われる方もいるかもしれません。しかし「もしものこと」を想定して話し合いをしておくことは、自分の気持ち、心の声を伝えておける貴重な機会となり、またいざという時に取るべき対応がわかるという点で、家族や友人の心の負担を軽くすることもできるのです。
それでは、神戸大学が厚生労働省の委託を受けて作成した、『これからの治療・ケアに関する話し合い-アドバンス・ケア・プランニング‐』を参考に、アドバンス・ケア・プランニングの「5つのステップ」を見ていきましょう。
ステップ 1:まずは自分の人生観を考えてみましょう
アドバンス・ケア・プランニングの最初のステップは、「自分が大切にしていることは何か」を考えることです。
まずは「もし生きられる時間が限られているとしたら、自分が大事にしたいと思うものは何か」について考えてみましょう。
「家族や友人」をイメージする人もいれば、「ひとりの時間を保つこと」をイメージする人もいるかもしれません。そこからさらに考えを進め、自分や親しい人が危篤状態になったとき、あるいは親しい方を亡くしたときの経験を思い出し、そのときにどんなことを感じたか、どんな最期を迎えるのが望ましいのかについて考えましょう。
また、「こんな最期は嫌だ」と感じたとしたら、具体的にそれはどんなことに対してそう感じたのか、考えてください。
こうした考察を重ねたうえで、もし今後、危篤や重体など自分が同じような状況になったとしたら、どんな治療やケアを受けたいのかについて考えます。
その際、「どんな状態になったら、生き続けるのは大変だと感じるのか」、「生き続けるのが大変な状態になったとしたら、どのように日々を過ごしたいのか」についても考えましょう。
ステップ 2:あなたにとって誰が信頼できる人なのかを考えてみましょう
次に、自分が信頼できる人は誰なのかを考えます。ここで言う信頼できる人とは、病状が原因で自分の考えを伝えられなくなったときに、自分の代わりに「どんな治療やケアを受けるのか」「どこで治療、ケアを受けるのか」といったことについて話し合う人のことです。
一般的には、配偶者、子ども、兄弟姉妹、親戚、友人、親、医療・介護従事者などが該当します。ただ、自分の身に万が一のことが起こったとき、自分の価値観や人生観を大切にして、それに沿った話し合いを自分の代わりにしてくれるのは誰なのかは、慎重に考える必要があるでしょう。人によっては、家族ではなく友人を選ぶ人もいるでしょう。
なお、1人だけ選ばないといけないということはありません。例えば、信頼のおける人として妻と長男がいる場合は、2人で話し合って決めてほしいという意思を伝えることもできます。そうした「信頼できる人」「価値観を共有できる人」に、自分の身に何か起きたときにどうして欲しいのか、前もって話し合いの場を持ち、気持ちを率直に伝えておくのです。
ステップ 3:あなたの主治医に病気やその経過について質問してみましょう
既に病気療養中であるなら、自分の病名や病状、今後受けるであろう具体的な治療やケアについて、医師からどのくらいの説明を受けたのか考えてみましょう。もし不明点や疑問点、知っておきたいことが思い当たった場合は、積極的に主治医に質問することが大切です。
通常、患者は主治医に以下のようなことを質問することができます。
- 治療やケアを受けることによるメリット
- 治療やケアによって受けるデメリット、リスク
- 現在受けているものとは別の治療、ケアの方法
- 治療やケアを受けることで、生活上どんな影響があるのか
- 予想される今後の病気の経過
- 治療が困難であるなら、その理由は何か。余命(あとどのくらい生きられるかの予測)はどのくらいか
ただ、「予想される病気の経過」や「余命」については、「自分は本当に知りたいのか」を考えおくことも大事です。「知りたい」あるいは「知りたくない」と感じたとき、なぜそのように感じたのか考えてみましょう。
また、自分の病気やケアについて知っておきたいと思うことがあれば、ノートやメモ帳に書き出しておくと、医療・介護従事者に会った際に質問しやすくなります。
ステップ 4:信頼できる友人や家族と話し合いましょう
もし治療が不可能な病気にかかり、その後に症状が悪化して周りの人に自分の意思を伝えられなくなったとき、どのような治療やケアを受けたいのか、あるいは受けたくないのかについて、信頼できる家族や友人と考え、話し合あっておきましょう。
特に、以下のような中からどのを受けたいのかについて考え、話し合っておくことは、アドバンス・ケア・プランニングにおいて重要です。
- 延命を重視する治療
- ある程度の延命効果のある一般的な内科治療
- 延命よりも、苦痛の緩和や快適な生活を重視する治療
延命を重視する治療は、心肺蘇生や人工呼吸器、気管挿管など、心身につらさや負担を与えるとしても、できるだけ長く生きることを重視した治療法。延命効果を伴った一般的な内科治療は、心身に苦痛を感じるような延命措置までは希望しないものの、延命に必要な治療はできるだけ受けていくという治療法です。
一方、苦痛の緩和や快適な生活を重視する治療は、延命効果は期待せず、自分らしい生活を送れることを大切にする治療法になります。この3つの選択肢のうち、「行ってほしい治療」「行ってほしくない治療」について考え、家族や友人など信頼のおける人と話し合いを行っておきましょう。
ステップ 5:医療・介護スタッフにも共有しましょう
これまでは家族や友人など「信頼できる人」との話し合いについて触れてきましたが、話し合いの範囲を医療・介護従事者に拡大することも重要です。
仮に自分が望んでいるケアのあり方を信頼できる人と共有していても、それが医療・介護従事者の考えと食い違った場合、どう判断すべきか迷ってしまいます。そのため、信頼できる人にだけ話し合いをするのではなく、他の家族をはじめ、医療・介護従事者とも話し合いをし、自分の希望、考えを伝えておきましょう。
また話し合いは、一度だけ行えば良いというものではなく、必要に応じて繰り返し行うことも大切。例えば、時間の経過とともに気持ちが変わっていき、以前望んでいた治療、ケアの方法を受けたくないと思うようになるかもしれません。
気持ちが変わっているのに、そのことを伝えないままでいたら、望まない治療、ケアが実践されてしまいます。気持ちが変化したら、その都度、信頼できる家族や友人、医療・介護従事者と話し合いを行い、自分の意思を伝えておくことが大事です。
また、自分自身、病状や症状に変化があったときなどに「万が一のときはこの治療、ケアで良いのか」と考えを改めて整理しましょう。
看取りの準備を行う「エンゼルケア」とは

いよいよという時が近づいた場合、施設は看取りの準備を始めます。
この際に施設ができることは、家族への連絡を取り、家族の到着までできる限りのケアを行うことです。
亡くなられた後には、エンゼルケアを行います。これは、人が亡くなられたあとに、葬儀社が引き継ぐまでに病院や介護施設が行う最後の処置のことです。
まず行われるのは、管やペースメーカー、人工肛門などの医療器具を体から取り外すという医療的な処置。その後の処置として、アルコール綿で体をふいたり、穴や口などを詰めたり閉じたりという処置がとられます。
施設によっては、化粧や整髪、服を着せ替えといった身だしなみを整えるところもあるようです。
あなたの死生観は?

自分がどのように死を迎えるか――。延命治療を受けて最期まで生き抜きたい方、緩和ケアを受けて穏やかな死を望む方、あるいは治療をせず自然な死を迎えたい方など、その望む形はさまざまです。
こうしたことを決めようとすること自体が、本人や家族の方にとっては大きな負担となります。しかし、今の時代において、こうしたことをあらかじめ決定しておくことはどうしても必要です。
どうするのが自分にとって最善か、最終的な判断を下せるように、医療や介護の専門家も交えて、事前に話し合っておきましょう。
他の人はこちらも質問
死生観はどんなものなの?
死生観とは、誰もが迎える死について考え、最期までどのように過ごしていくか、前向きに検討することです。
死生学とはなにか?
死生学とは、死について早い時期から学び、理解をすることで自分らしい最期を迎える準備ができることを言います。
ターミナルケアや尊厳死、安楽死なども死生学の概念に基づいて考えています。
死はいつからですか?
日本では、死についての明確な定義はありません。医療が考える死の3大兆候は心拍の停止、呼吸の停止、瞳孔の散大です。それらが見られた場合に死亡の判断をします。
死生観は何歳から?
死生観と向き合うのは、その人の状況によって異なります。
死を理解するのは6〜7歳ごろだと言われています。早ければ4歳以降に死を理解する子どももいます。







 この記事の
この記事の


