2018年度は介護報酬と障害福祉サービス等報酬の改訂だけでなく、第7次医療計画の実施一年目ということで、がんや脳卒中などの既往歴がある方や予防も含めた医療体制の適正化、合理化を進めていこうというモードになっております。
資料を見ていると小難しいことがたくさん書いてありますが、要するに救急とか災害時とか僻地・島嶼(しょ)部とかの医療はどうするんだよとか、医師が地域によって偏在してる問題とか、さらには医療の現場が超ブラックで、長時間勤務も夜当直も週2週3が当たり前で土日は少ない勤務医稼ぎを補てんするためにアルバイトする医師が続出している現状をどうにかしないといかん、という話なわけですね。
介護や診療でお世話になる側も「もうちょっとタイムリーにサービスを受けたい」と思う一方、供給する側である医師など医療従事者や介護業界の報酬も考えると「もうこれ以上、公費で負担をすることが難しい」というお役所の悲鳴もまた聞こえてきそうな内容です。
子供の100人に1人が医師の時代…
診療相手は高齢者で、国益は大丈夫?
で、いまいくつか走っている「計画系」の資料を並べて論旨を見てみますと、結論から言えば、この連載でも何度も述べている通り「もう金はない」ということに尽きます。金がなければないなりに、より良い合理的な方法を模索しようと頑張ってきたものの、ここまで高齢化が進むと、予防医療と介護は地域や家庭で巻き取る以外に方法はないというのが正直なところなのでしょう。
一応、地域医療構想についてや医療介護連携という名の元に、どうにか国民のQOL(生活の品質:クオリティ・オブ・ライフ)を維持しようという苦肉の策が展開されているのですが、国に税金を支払う働き手が減り、医療費を多く費消する高齢者が増えれば費用負担の仕組みがどうであろうとカネがなくなるのは自明です。また、医師の偏在や長時間労働の解消も含めた働き方改革を行えば、医師が自分から希望しない限り地方都市や僻地の医療を担おうというインセンティブは働かなくなります。
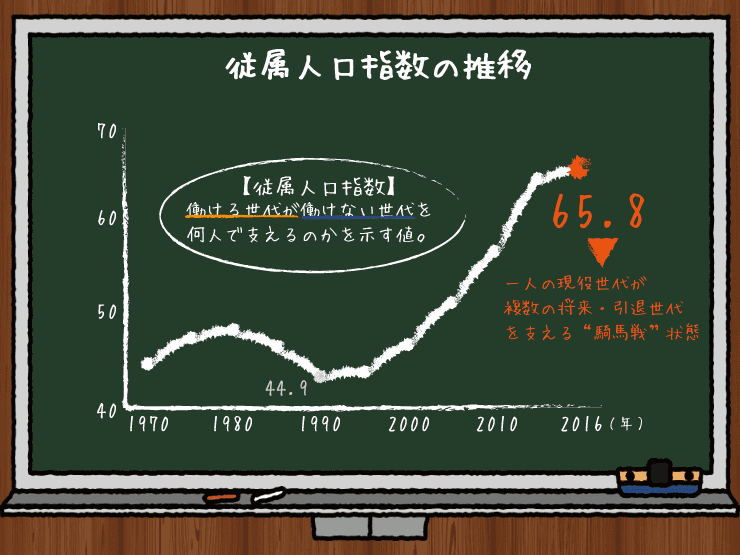
実際、青森県山間部の自治体が2,000万円強で医師を募集しても集まらないという話がニュースになっていましたが、医療業界的には専属で地方医療に携わる医師は濃厚すぎる人間関係の中でプライベートまで監視され、診療時間外でも診療を求める地元の人の声が強すぎて精神的に参ってしまう体験談が次々と寄せられます。「医は仁術」と言えども、週7日24時間の診療を強いられかねない環境は厳しいというのが医師やその家族の本音なのでしょう。
必然的に「医師の数を増やして解決する」という話は前厚労大臣・塩崎泰久氏の時代からあったのですが、例えば医学部定員を増やして対応しようにも、医学部を6年かけて卒業し、研修医としてのトレーニングを終えた人が医療の現場に出てくるのは8年ないし10年後です。また、これから医学部定員を増やすと、その数は毎年1万人を超える可能性が高くなりますが、同時に、子供の数は年100万人を切っているという現状です。つまり、子供の100人に1人が医師になる時代は、ただでさえ優秀な理系人材が医学部に集まりすぎる日本の現状から考えて果たして望ましいのか、という議論になります。しかも、これらの優秀な子供たちが医師になったところで、その診療相手は高齢者だということになれば、やはり国益や社会の活力という点からも疑問符がつきます。
医療水準の10年維持は絶望的
課題は在宅と地域へぶん投げられた
「屋上屋を重ねる審議の在り方だ」と批判もされた、医師・看護師等の働き方ビジョン検討会では、いわゆる医師資格と診療権限にまで踏み込んで、診療を受ける患者と診療を行う医療機関の間でのクオリティについても論じられています。
この手の審議会にはつきものの部分はあるのですが、「誰よりも優れた俺の意見を通して大臣としての独自性を満天下に知らしめたい欲望」と「千年一日のごとき専門家や既得権益者の遅々とした議論に業を煮やした現場の優れた人々の溢れ出る改革のパワー」とが合わさると、時として優れた改革の原動力になるのかもしれませんが、残念ながらビジョン検討会の意見がきちんと吟味・採択される気配もなく、一方で医療クオリティと医師など医療従事者の置かれたブラックな職場環境の改善にはいたっていない、というのが実情です。
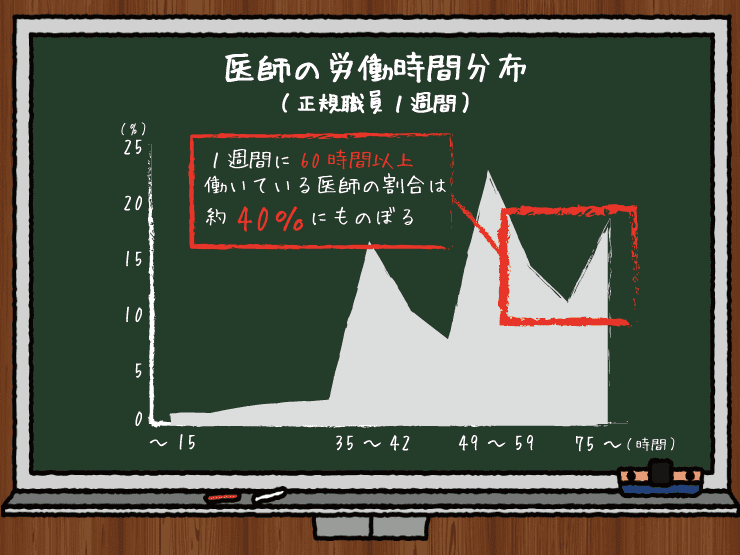
このままいくと、予算全体の削減をということで、年金基金の給付水準が切り下がりながら、ひたすら薬価改訂の微調整と診療報酬の自己負担率を引き上げて医療体制の崩壊を防ぐことを第一優先にした政策議論が続いていくのでは、と思えます。というより、現状での医療水準を10年間保つこと自体がすでに各種審議の中では絶望視されているかのような書きぶりで、これらがほとんど在宅と地域を受け皿にした制度改革にぶん投げられています。
ぶん投げていると書くと無責任に見えますが、むしろ状況を丁寧に見ていくと「ずっとずっと現状が維持できるよう、我慢に我慢を重ねて頑張ってきたけれど、ついにここにきて医師偏在対策や医療体制の疲弊が表面化して覆い隠せなくなったので、もう仕方なく水準を切り下げざるを得ない」とか「地域が出せるだけの費用を保証して医師を集めても医師が来なければいくら設備のある公立病院が建っていようとも医師不在で診療科そのものを閉鎖せざるを得ない状況だし、道府県も支援体制を敷こうにも、もはやとうに限界を超えた」などという事例が続出しているのが実情ではないかと思うのです。
その中で言えば、どうも年金>医療>介護の順で優先順位がついているように見えます。基金があるうちは大きな問題にはならない年金は盤石な一方、働き手が減ればマクロスライドで給付額が減っていく年金で高齢者世帯が貧困に陥らずに暮らしていけるのかは未知数です。次いで、医療制度はいままでの拠点病院とかかりつけ医による医療体制の維持は緩やかに崩壊することを前提に、在宅や地域でケアや予防にシフトしてQOLを高め維持していき、健康寿命の延伸に頑張るという話でしょう。
諦めたら終わりです。が、
支援打ち切りの線引きは必要
しかしながら、介護については先の見通しがあまりはっきり見えなくなっている、制度の不透明感がより一層増してしまっている、というのが実情に見えます。
ついこの4月に「第7期介護保険事業計画」がスタートしたわけなのですが、医療分野の審議会で在宅や地域にぶん投げられた”地域共生社会の推進”がそのまま重要な指針として項目に入り、地域ごとの状況を「見える化」することで取り組む課題を明確にしていこうという、総花的ではあるけどそう言うしかないよね的な内容に仕上がっているわけであります。
しかしながら、厚生労働省の相応の思考や配慮が重ねられているにもかかわらず、さしたる見える化が進んでいるように見えないのは、単純に「どこも似たような感じで状況が悪いから」に他なりません。福島県只見町と北海道北見市とでどちらがどう問題かを見える化しても、どこをどう見ても「どっちも同じように悲しいほどどうしようもなく状況が悪い」わけです。
これが議論を敷衍(ふえん)し無理に進めていくと、これらの見える化の行きつく先は結論としての「戦略的無医村」であり、つまりは行政上の「その地域には住めませんよ」という撤退地域の策定まで織り込んでいくことになります。自治体が担える財政負担を超えて医師を呼び寄せることは不可能で、医療法人を置こうにも地域住民では充分な患者数を確保できなければ赤字になってしまう前提で、地域医療をデザインすることなど不可能です。そこに救急や、周産期医療のような「命を繋ぐ」医療を維持するコストを考えたとき、その地域で人々が子供を無事に産み、急病でも助かる見込みがあるつもりで安心して暮らすことのできない自治体がどんどん増えていくことになります。
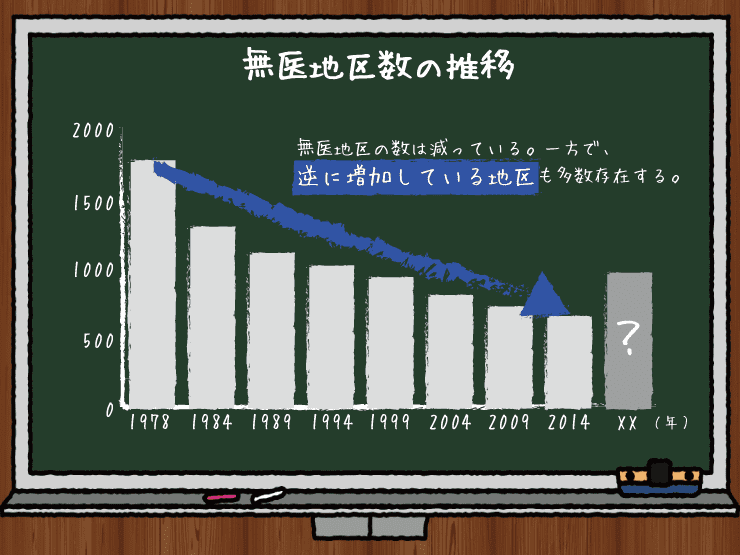
「安易にギブアップするべきではない」を理想として掲げるのは必要なことです。諦めたらそこで終わりですからね。一方で、無責任に「諦めない」と言い続けることが果たして政策的に正しいのかという議論もまた、どこかできっちりとしておく必要があります。ここまで悪化したら、もう二度と戻れないところまできてしまったと判断して、支援をきちんと打ち切るというラインを用意していかないと、見込みのない自治体や地域にいつまでも貴重な医療従事者や財源が注ぎ込まれて全部無駄になる、ということを繰り返しかねません。
子供の増えない地域に未来はない、と一言で片付けるのは簡単ですが、そこで生まれ、暮らしている人たちの地域への愛着を考えると「政策論でぶった切って良いのか」という後ろめたい気持ちは常にあります。何かうまい落としどころがあると良いのですが。





